हैदराबाद, भारत में सर्वश्रेष्ठ अग्नाशय प्रत्यारोपण अस्पताल
PACE Hospitals में, किफायती कीमत पर उच्च सफलता दर के साथ प्रसिद्ध अग्न्याशय प्रत्यारोपण सर्जनों की टीम के नेतृत्व में अत्याधुनिक अग्न्याशय प्रत्यारोपण सर्जरी का अनुभव करें। आपको एक स्वस्थ भविष्य की ओर मार्गदर्शन करते हुए। हैदराबाद, भारत में विश्व स्तरीय अंग प्रत्यारोपण देखभाल के लिए आज ही अपनी नियुक्ति का समय निर्धारित करें।
के लिए अपॉइंटमेंट का अनुरोध करें अग्न्याशय प्रत्यारोपण
अग्न्याशय प्रत्यारोपण नियुक्ति
पेस अस्पताल हैदराबाद, तेलंगाना, भारत में अग्न्याशय प्रत्यारोपण के लिए सर्वश्रेष्ठ अस्पताल, जो पुरानी अग्नाशय की बीमारियों से पीड़ित रोगियों के लिए अद्वितीय विशेषज्ञता और उन्नत चिकित्सा देखभाल प्रदान करता है। अस्पताल अत्याधुनिक बुनियादी ढांचे, अत्याधुनिक तकनीक और प्रत्यारोपण सर्जनों, गैस्ट्रोएंटेरोलॉजिस्ट और क्रिटिकल केयर विशेषज्ञों की एक समर्पित टीम से सुसज्जित है जो सफल परिणाम सुनिश्चित करने के लिए मिलकर काम करते हैं।
PACE Hospitals संपूर्ण प्री-ट्रांसप्लांट मूल्यांकन और डोनर मैचिंग से लेकर पोस्ट-ट्रांसप्लांट देखभाल और दीर्घकालिक निगरानी तक, संपूर्ण सेवाएँ प्रदान करता है, जिससे रोगियों और उनके परिवारों को एक सहज अनुभव सुनिश्चित होता है। रोगी-केंद्रित देखभाल पर अस्पताल का ध्यान इसकी व्यक्तिगत उपचार योजनाओं, अंतर्राष्ट्रीय सुरक्षा मानकों के सख्त पालन और उपचार यात्रा के दौरान सहानुभूतिपूर्ण दृष्टिकोण में परिलक्षित होता है। अंग प्रत्यारोपण में उत्कृष्टता के सिद्ध ट्रैक रिकॉर्ड के साथ, PACE Hospitals स्वास्थ्य सेवा में नए मानक स्थापित करना जारी रखता है, जिससे रोगियों को स्वस्थ, अधिक संतुष्ट जीवन जीने का मौका मिलता है।
हम प्रत्यारोपण के लिए अग्न्याशय प्राप्त करने की गारंटी नहीं देते हैं। मरीज प्रत्यारोपण के लिए डोनर से मैचिंग अग्न्याशय प्राप्त करने के लिए PACE Hospitals में पंजीकरण करवा सकता है। PACE Hospitals अग्न्याशय की प्राप्ति सुनिश्चित करने के लिए सबसे अधिक प्रयास करता है, लेकिन कोई गारंटी नहीं देता है। अग्न्याशय प्रत्यारोपण राज्य और केंद्र सरकार के नियमों और विनियमों के अनुसार होगा।
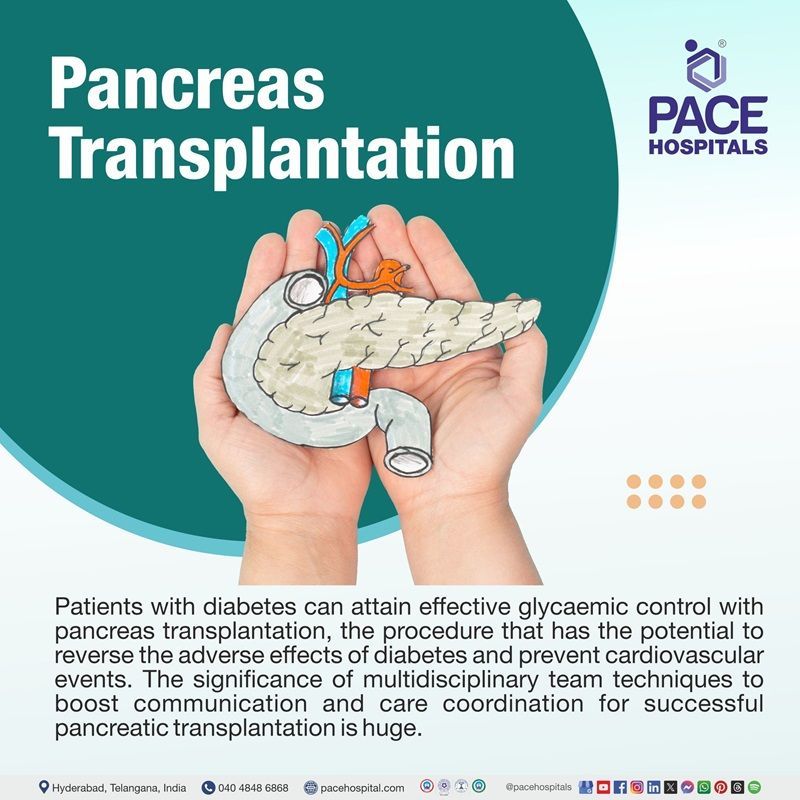
मधुमेह के रोगी अग्न्याशय प्रत्यारोपण से प्रभावी ग्लाइसेमिक नियंत्रण प्राप्त कर सकते हैं, यह एक ऐसी प्रक्रिया है जिसमें मधुमेह के प्रतिकूल प्रभावों को उलटने की क्षमता है।
मधुमेह और हृदय संबंधी घटनाओं को रोकें। सफल अग्नाशय प्रत्यारोपण के लिए संचार और देखभाल समन्वय को बढ़ावा देने के लिए बहु-विषयक टीम तकनीकों का महत्व बहुत बड़ा है।
अग्न्याशय प्रत्यारोपण की पृष्ठभूमि
1966 में, डब्ल्यूडी केली ने पहला सफल अग्न्याशय प्रत्यारोपण किया। 1966 में पहली अग्नाशय प्रत्यारोपण प्रक्रिया के विपरीत, चिकित्सा विज्ञान में नवाचारों और अधिक कुशल प्रतिरक्षा दमनकारी चिकित्सा के कारण पिछले तीन दशकों में प्रत्यारोपण के परिणाम काफी हद तक बढ़ गए हैं।
अग्नाशय प्रत्यारोपण की परिभाषा
अग्न्याशय प्रत्यारोपण एक शल्य प्रक्रिया है जिसमें रोगी को दानकर्ता से स्वस्थ अग्न्याशय प्राप्त होता है।
कुछ रोगियों में
टाइप 1 मधुमेह अग्न्याशय प्रत्यारोपण करवाना चुन सकते हैं। एक ऑटोइम्यून बीमारी-टाइप 1 मधुमेह के कारण अग्न्याशय इंसुलिन हार्मोन का उत्पादन बंद कर देता है, क्योंकि दिन में एक बार इंसुलिन इंजेक्शन टाइप 1 मधुमेह का मानक उपचार है। ऐसी स्थिति में, रोगी को अग्नाशय प्रत्यारोपण के दौरान मृतक दाता से एक स्वस्थ अग्न्याशय प्राप्त होता है।
ऊर्जा सब्सट्रेट का टूटना, अवशोषण, उपयोग और भंडारण सभी अग्न्याशय द्वारा महत्वपूर्ण रूप से प्रभावित होते हैं। यह दो संरचनात्मक रूप से अलग लेकिन कार्यात्मक रूप से जुड़े ग्रंथि तंत्रों से बना है जिन्हें एक्सोक्राइन और एंडोक्राइन अग्न्याशय कहा जाता है। मूल आंत दोनों भागों का मूल बिंदु है।
बहिगैस्ट्रोइंटेस्टाइनल पेप्टाइड्स, जो न्यूरोलॉजिकल और हार्मोनल सिग्नल हैं, एक्सोक्राइन पैन्क्रियाज के स्राव को नियंत्रित करते हैं। पोषण पाचन के लिए एक्सोक्राइन सिस्टम महत्वपूर्ण है।
अंत: स्रावीअग्न्याशय का केवल 2% हिस्सा अंतःस्रावी भाग से बना होता है और यह लैंगरहैंस या अंतःस्रावी कोशिकाओं के कई आइलेट्स से बना होता है। ग्लूकोज होमियोस्टेसिस का विनियमन अंतःस्रावी तंत्र पर निर्भर करता है।
प्रत्येक आइलेट में कम से कम पाँच विभिन्न प्रकार की कोशिकाएँ पाई जाती हैं, जैसे,
- β- कोशिकाएं (65%–80%) जो इंसुलिन उत्पन्न करती हैं
- α- कोशिकाएं (12%–20% जो ग्लूकागन स्रावित करती हैं)
- δ- कोशिकाएं (3%–10%) जो सोमैटोस्टेटिन का उत्पादन करती हैं
- अग्नाशयी पॉलीपेप्टाइड (पीपी) कोशिकाएं (1%–2%)
- ε- कोशिकाएं (<1%) जिनमें घ्रेलिन होता है।
पाचन एंजाइमों का स्रावण और परिवहन एसिनर और डक्टल कोशिकाओं द्वारा किया जाता है, जो एक्सोक्राइन अग्न्याशय का निर्माण करते हैं।
अग्न्याशय प्रत्यारोपण का महत्व
अग्नाशय प्रत्यारोपण ही एकमात्र चिकित्सा उपचार है जो टाइप I मधुमेह से पीड़ित लोगों को लगभग ठीक कर सकता है। दूसरी ओर, अंतिम चरण की गुर्दे की विफलता मुख्य रूप से वैश्विक स्तर पर मधुमेह के कारण होती है।
अंतिम चरण की गुर्दे की विफलता के लिए मानक उपचार है गुर्दा प्रत्यारोपण; तथापि, मधुमेह रोगी का गुर्दा प्रत्यारोपण हो या न हो, उनकी चयापचय संबंधी असामान्यताएं बनी रह सकती हैं।
अग्न्याशय प्रत्यारोपण एकमात्र चिकित्सा है जो टाइप 1 मधुमेह रोगियों में ग्लाइकोसिलेटेड हीमोग्लोबिन और ग्लूकोज की सामान्य सांद्रता को बनाए रख सकती है।
अग्नाशय प्रत्यारोपण के संकेत और प्रकार
अग्नाशय प्रत्यारोपण करने की कई तकनीकें नीचे दी गई हैं:
- अकेले अग्नाशय प्रत्यारोपण (PTA)
- एक साथ गुर्दा और अग्न्याशय प्रत्यारोपण (एसपीके)
- गुर्दा प्रत्यारोपण के बाद अग्न्याशय (PAK)
- एक साथ मृत अग्न्याशय दाता और जीवित गुर्दा दाता प्रत्यारोपण
| अग्नाशय प्रत्यारोपण का प्रकार | संकेत |
|---|---|
| अकेले अग्नाशय प्रत्यारोपण (PTA) | गंभीर हाइपोग्लाइसीमिया के साथ मधुमेह, इंसुलिन प्रतिरोध, इंसुलिन थेरेपी के साथ जीवन की अपर्याप्त गुणवत्ता, मूत्र प्रतिधारण की कमी के साथ संतोषजनक गुर्दे की क्षमता |
| एक साथ अग्न्याशय और गुर्दा प्रत्यारोपण (एसपीके) | मधुमेह प्रकार I से संबंधित अंतिम चरण के गुर्दे की बीमारी वाले रोगी, ग्लोमेर्युलर निस्पंदन दर <20 मिली / मिनट वाले इंसुलिन थेरेपी रोगी, डायलिसिस रोगी |
| गुर्दा प्रत्यारोपण के बाद अग्न्याशय प्रत्यारोपण (पीएके) | इंसुलिन थेरेपी और गुर्दे के प्रत्यारोपण के स्थिर कार्य के साथ अकेले अग्नाशय प्रत्यारोपण के मानदंड के समान |
| एक साथ मृत अग्न्याशय दाता और जीवित गुर्दा दाता प्रत्यारोपण | ऐसे रोगी जिनका रक्त शर्करा स्तर अनियंत्रित है लेकिन गुर्दे की कार्यक्षमता बरकरार है। |
अकेले अग्नाशय प्रत्यारोपण (PTA)
- गंभीर हाइपोग्लाइसीमिया या इंसुलिन प्रतिरोध के आवर्ती प्रकरणों के साथ मधुमेह की गंभीर जटिलताएं अकेले अग्नाशय प्रत्यारोपण (पीटीए) के लिए मानदंड हैं।
- अन्य लक्षणों में इंसुलिन उपचार के बावजूद अपर्याप्त जीवन गुणवत्ता शामिल है, क्योंकि इन व्यक्तियों में मूत्र प्रतिधारण नहीं होता है तथा गुर्दे का कार्य संतोषजनक होता है।
एक साथ अग्न्याशय और गुर्दा प्रत्यारोपण (एसपीके)
- एक साथ अग्न्याशय और गुर्दा प्रत्यारोपण (एसपीके) के लिए अंग एक ही मृतक दाता से प्राप्त होते हैं।
किडनी प्रत्यारोपण के बाद अग्न्याशय (PAK)
- जब किडनी प्रत्यारोपण (पीएके) के बाद अग्न्याशय प्रत्यारोपण किया जाता है, तो अंग किसी अन्य जीवित या मृत दाता से लिया जाता है।
- किडनी प्रत्यारोपण के बाद अग्न्याशय के संकेत उन रोगियों को दिए जाएंगे जो केवल अग्न्याशय प्रत्यारोपण के लिए आवश्यक शर्तें पूरी करते हैं तथा जिनका अतीत में सफल किडनी प्रत्यारोपण हो चुका है।
- इस प्रकार के प्रत्यारोपण में, एक ही समय में अग्न्याशय-गुर्दा प्रत्यारोपण कराने वाले रोगियों की तुलना में प्रतीक्षा समय और मृत्यु दर कम होती है
अग्न्याशय प्रत्यारोपण के लिए मानदंड
- टाइप I मधुमेह और उससे संबंधित अंतिम चरण के गुर्दे के रोग से पीड़ित रोगियों के लिए, वर्तमान में एक साथ अग्न्याशय और गुर्दा प्रत्यारोपण उपचार का अनुशंसित विकल्प है।
- जिन रोगियों की किडनी ठीक से काम नहीं कर रही है और उन्हें हाइपोग्लाइसीमिया के बारे में जानकारी नहीं है, उनका केवल अग्न्याशय प्रत्यारोपण किया जा सकता है।
- इंसुलिन से उपचारित मधुमेह के रोगी, जो अंतिम चरण के गुर्दे की बीमारी (ग्लोमेरुलर निस्पंदन दर < 20 मिली/मिनट) से पीड़ित हैं या डायलिसिस प्राप्त करने वाले लोग एक साथ अग्न्याशय और गुर्दा प्रत्यारोपण करवाते हैं। इस बात के प्रमाण बढ़ रहे हैं कि एक साथ अग्न्याशय और गुर्दा प्रत्यारोपण से जीवन की गुणवत्ता में वृद्धि होती है।
अग्नाशय प्रत्यारोपण में चुनौतियाँ
- पिछले दशक में चिकित्सा उपकरणों, शल्य चिकित्सा प्रक्रियाओं, प्रतिरक्षा दमन, तथा दाता-प्राप्तकर्ता चयन मानदंडों में हुई प्रगति के कारण अग्नाशय प्रत्यारोपण की संख्या में कमी आई है।
- किडनी प्रत्यारोपण के बाद अग्न्याशय और अकेले अग्नाशय प्रत्यारोपण के प्रकारों में भारी कमी आई है, जो संभवतः दानकर्ताओं की संख्या में गिरावट का परिणाम है।
- अग्न्याशय प्रत्यारोपण मधुमेह रोगियों के एक विशेष समूह के लिए एकमात्र संभावना है, जो ग्लाइसेमिक इंडेक्स नियंत्रण, अतिरिक्त गुर्दे संबंधी समस्याओं, या निरंतर प्रतिरक्षा दमन की आवश्यकता और शल्य चिकित्सा जटिलताओं की संभावना के कारण लगातार गुर्दे की विफलता से जूझ रहे हैं।
अग्न्याशय प्रत्यारोपण प्रक्रिया
प्रक्रिया से पहले
- अन्य अंग प्रत्यारोपणों की तुलना में, अग्नाशय प्रत्यारोपण चयन मानक अधिक कठोर हैं, जिससे संभावित दाताओं की उपलब्धता कम हो जाती है।
- यदि दाता के परिवार में मधुमेह, शराब पीने या सीरम एमाइलेज में वृद्धि का इतिहास है, तो अंग को अस्वीकार किया जा सकता है। अग्न्याशय में निशान या वसा के संचय को अस्वीकार कर दिया जाता है क्योंकि वे गंभीर रिपरफ्यूजन अग्नाशयशोथ से जुड़े होते हैं जो रुग्णता और मृत्यु दर का कारण बनता है।
- 30 किलोग्राम/मी2 से अधिक बॉडी मास इंडेक्स वाले डोनर स्वीकार नहीं किए जाते। ठोस अंग प्रत्यारोपण के लिए, 60 वर्ष की आयु तक के युवा डोनर से प्राप्त अग्न्याशय को प्राथमिकता दी जाती है।
- मृत दाताओं को आदर्श दाता मानदंडों से यथासंभव मेल खाने के लक्ष्य के साथ चुना जाता है ताकि परिणामों में सुधार हो सके। इसलिए, हेमोडायनामिक अस्थिरता को रोकने के लिए, संभावित मस्तिष्क-मृत दाता का उचित रखरखाव आवश्यक है।
- दानकर्ता के रक्त में अनुकूलता, नेगेटिव क्रॉस-मैचिंग होनी चाहिए तथा उसकी आयु 5 से 50 वर्ष के बीच होनी चाहिए।
- यदि अग्न्याशय को लिवर के बिना लिया जाता है तो दाता का वजन 30-50 किलोग्राम के बीच होना चाहिए और यदि लिवर और अग्न्याशय को एक साथ निकाला जाता है तो 50 किलोग्राम से अधिक होना चाहिए। अग्न्याशय के मैक्रोस्कोपिक मूल्यांकन के दौरान तीव्र अग्नाशयशोथ के लक्षण, ग्रंथि संबंधी सूजन, रक्तगुल्म, वसायुक्त घुसपैठ और कठोर स्थिरता सभी पर विचार किया जाता है क्योंकि वे प्रत्यारोपण के बाद समस्याओं की संभावना को बढ़ाते हैं।
प्रक्रिया के दौरान
- एक साथ किडनी और अग्न्याशय का प्रत्यारोपण संभव है। जब केवल अग्न्याशय का प्रत्यारोपण किया जाता है, तो आम तौर पर इसमें 3-4 घंटे लगते हैं; अगर किडनी का भी प्रत्यारोपण किया जाता है, तो प्रक्रिया में 6-8 घंटे लगते हैं।
- प्रत्यारोपित अग्न्याशय पेट के दाईं ओर फिट बैठता है, जबकि प्रत्यारोपित गुर्दा पेट के बाईं ओर होता है। मूल गुर्दे और अग्न्याशय यथावत रहते हैं।
- इलियाक वाहिकाएँ प्रत्यारोपित अग्न्याशय की रक्त वाहिकाओं से जुड़ी होती हैं। चूँकि अग्न्याशय में दोहरी धमनी आपूर्ति होती है, इसलिए दाता धमनियों का उपयोग करके एक "Y" आकार का ग्राफ्ट बनाया जाता है ताकि यह सुनिश्चित किया जा सके कि एक धमनी एनास्टोमोसिस दोनों को आपूर्ति कर सके।
- अग्न्याशय और छोटी आंत के बीच एक कड़ी बनाई जाती है ताकि अग्न्याशय अपने पाचन द्रव को खाली कर सके। इसके लिए, डोनर डुओडेनम का एक हिस्सा जो पहले से ही अग्न्याशय के सिर से जुड़ा हुआ है, उसका उपयोग किया जाता है। यह सब या तो एक पेट चीरा या दो कमर चीरों द्वारा पूरा किया जाता है।
प्रत्यारोपण पर प्रतिरक्षादमन का प्रभाव
- अन्य ठोस अंग प्रत्यारोपणों की तरह, अग्नाशय प्रत्यारोपण के लिए भी प्रतिरक्षा दमन की आवश्यकता होती है। अधिकांश इकाइयाँ विभिन्न प्रतिरक्षा दमनकारी एजेंटों के संयोजन से प्रेरण शुरू करती हैं। कुछ इकाइयों में स्टेरॉयड भी शामिल हैं। आदर्श प्रेरण चिकित्सा के बारे में ठोस निष्कर्ष निकालने के लिए वर्तमान में अपर्याप्त डेटा है।
- ऐसा माना जाता है कि अग्नाशय प्रत्यारोपण के प्राप्तकर्ताओं को प्रतिरक्षा दमन की उच्च खुराक की आवश्यकता होती है, संभवतः अग्नाशय की बढ़ी हुई प्रतिरक्षाजनकता और/या स्वप्रतिरक्षी स्थिति के कारण।
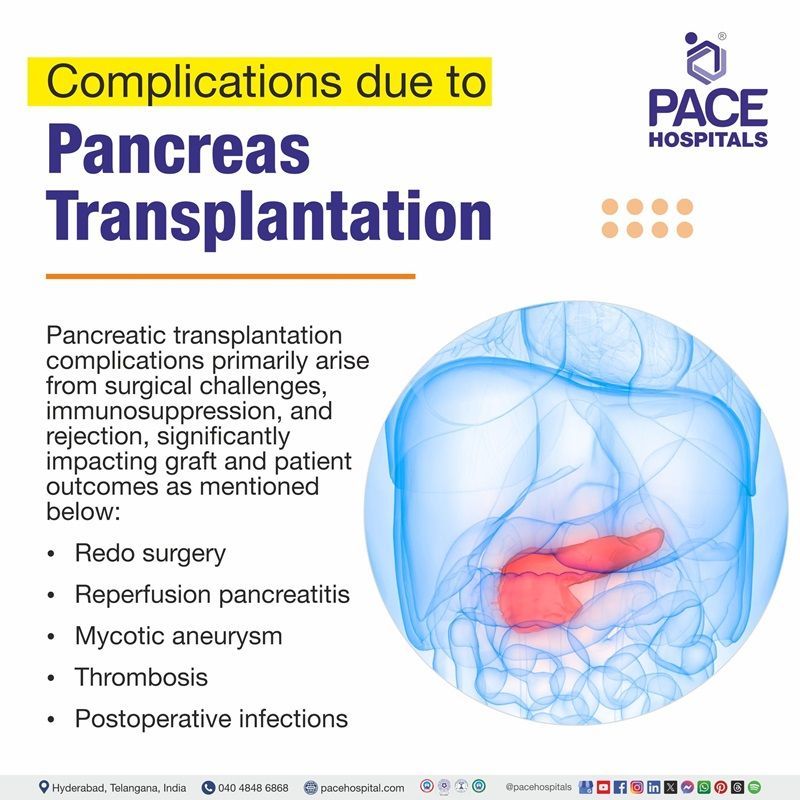
अग्नाशय प्रत्यारोपण जटिलताएं
- सर्जरी दोबारा करेंअग्न्याशय के प्रत्यारोपण के साथ महत्वपूर्ण रुग्णता और मृत्यु दर जुड़ी हुई है, इसके अतिरिक्त इसमें पुनः ऑपरेशन की आवश्यकता वाली विभिन्न समस्याएं भी शामिल हैं, जैसे रक्तस्राव, संक्रमण, अग्न्याशय में सूजन और घनास्त्रता।
- रिपरफ्यूजन अग्नाशयशोथयह एक और इस्केमिया-रिपर्फ्यूजन घटना है जो कभी-कभी सेप्सिस और एक्सोक्राइन इफ्यूजन का कारण बन सकती है।
- माइकोटिक एन्यूरिज्मसंवहनी एनैस्टोमोसिस के संक्रमण के परिणामस्वरूप माइकोटिक एन्यूरिज्म का निर्माण भी हो सकता है, और अंग पुनः प्राप्ति या एंटरिक एनैस्टोमोसिस के दौरान आंत्रीय सूक्ष्मजीव संक्रमण, अग्नाशय प्रत्यारोपण के दौरान उच्च जोखिम उत्पन्न कर सकता है।
- घनास्त्रता: हर सर्जरी के दौरान प्रक्रिया के दौरान रक्तस्राव की संभावना होती है; ऐसा लगभग 5% रोगियों के साथ होता है। थ्रोम्बोसिस गैर-प्रतिरक्षाजनक ग्राफ्ट विफलता का सबसे आम कारण है; हालाँकि, निर्देशानुसार एंटीकोएगुलंट्स का उपयोग करके इसे कम किया जा सकता है।
- ऑपरेशन के बाद संक्रमण: अग्नाशय-आंत्र संबंधी फिस्टुला, ग्राफ्ट अग्नाशयशोथ, एंटरिक एनास्टोमोटिक रिसाव और पेट के अंदर संक्रमण अतिरिक्त जटिलताएं हैं। चिंता के अन्य मुद्दों में पोस्टऑपरेटिव संक्रमण और हृदय संबंधी रुग्णता शामिल हैं। उपयोग किए जाने वाले इम्यूनोसप्रेसिव रेजिमेन का प्रकार अस्वीकृति दरों की सीमा निर्धारित करेगा, जो 5 से 25% के बीच है।
अग्न्याशय प्रत्यारोपण अस्वीकृति कारक
प्रत्यारोपण अस्वीकृति का जोखिम विभिन्न कारकों के कारण हो सकता है:
- गैर-प्राथमिक समकालिक अग्न्याशय-गुर्दा प्रत्यारोपण (एसपीके)
- दाता-प्राप्तकर्ता की जैविक नस्ल का बेमेल होना
- दानकर्ता की आयु
- प्राथमिक अग्न्याशय प्रत्यारोपण (PTA)
- अस्वीकृति के कारकों में गैर-प्राथमिक एक साथ अग्न्याशय-गुर्दा प्रत्यारोपण, जाति बेमेल, दाता की बढ़ती उम्र और अकेले प्राथमिक अग्न्याशय प्रत्यारोपण शामिल हैं। ग्राफ्ट की बायोप्सी सर्जन को अस्वीकृति की सटीक पहचान करने की अनुमति देती है, और इसलिए, इसका उपयोग अग्न्याशय प्रत्यारोपण की निगरानी के लिए किया जाना चाहिए।
- अग्नाशयी प्रत्यारोपण की बायोप्सी: रोगियों में अकेले गुर्दे के प्रत्यारोपण से की गई बायोप्सी अग्नाशयी प्रत्यारोपण की रोग संबंधी स्थिति का निर्धारण नहीं करती है। प्रत्यारोपण के बाद, अग्नाशयी प्रत्यारोपण बायोप्सी और गुर्दे के प्रत्यारोपण के बीच समानताएं 100% नहीं होती हैं, और प्रत्यारोपण अस्वीकृति के विभिन्न प्रकार और डिग्री दिखा सकते हैं। डुओडेनल कफ और अग्नाशयी पैरेन्काइमल बायोप्सी से ली गई बायोप्सी के परिणाम भी भिन्न हो सकते हैं। अग्नाशय प्रत्यारोपण के लिए सबसे अधिक की जाने वाली बायोप्सी तकनीक परक्यूटेनियस अल्ट्रासाउंड-निर्देशित बायोप्सी है। यह मूत्राशय-जल निकासी और आंत्र निकासी प्रत्यारोपण दोनों में सुरक्षित और प्रभावी ढंग से किया जा सकता है।

अग्न्याशय प्रत्यारोपण के निषेध
अग्नाशय प्रत्यारोपण की कुछ सीमाएँ हैं। ऐसी स्थितियों को नीचे बताए अनुसार पूर्ण और सापेक्ष मतभेदों में वर्गीकृत किया गया है:
पूर्णतः निषेधअग्नाशय प्रत्यारोपण को सीमित करने वाले कुछ पूर्ण प्रतिबन्ध नीचे दिए गए हैं:
- आयु 65 वर्ष से अधिक
- महत्वपूर्ण हृदय संबंधी जोखिम (महत्वपूर्ण, गैर-सुधार योग्य कोरोनरी रोग)
- हृद्पेशीय रोधगलन
- बाएं वेंट्रिकुलर इजेक्शन अंश <30%
- फुफ्फुसीय धमनी सिस्टोलिक दबाव 50 मिमी एचजी से अधिक
- प्रतिरक्षा दमन अक्रियाशील कार्सिनोमा (क्षेत्रीय त्वचा कैंसर के अलावा)
- निम्न-श्रेणी प्रोस्टेट कैंसर
- संक्रमण
- पेप्टिक अल्सर.
सापेक्ष मतभेदनीचे कुछ विपरीत संकेत दिए गए हैं जो अग्नाशय प्रत्यारोपण प्रक्रिया से संबंधित हैं:
- व्यापक महाधमनी/श्रोणि और/या परिधीय संवहनी रोग
- शराब का दुरुपयोग
- तम्बाकू या नशीली दवाओं का दुरुपयोग
- दीर्घकालिक क्षति के साथ मस्तिष्कवाहिकीय दुर्घटना
- सक्रिय हेपेटाइटिस बी या सी वायरस संक्रमण
- बॉडी मास इंडेक्स (बीएमआई) 30 किग्रा/मी से अधिक
- प्रतिदिन 1.5 यूनिट/किग्रा से अधिक इंसुलिन की आवश्यकता।
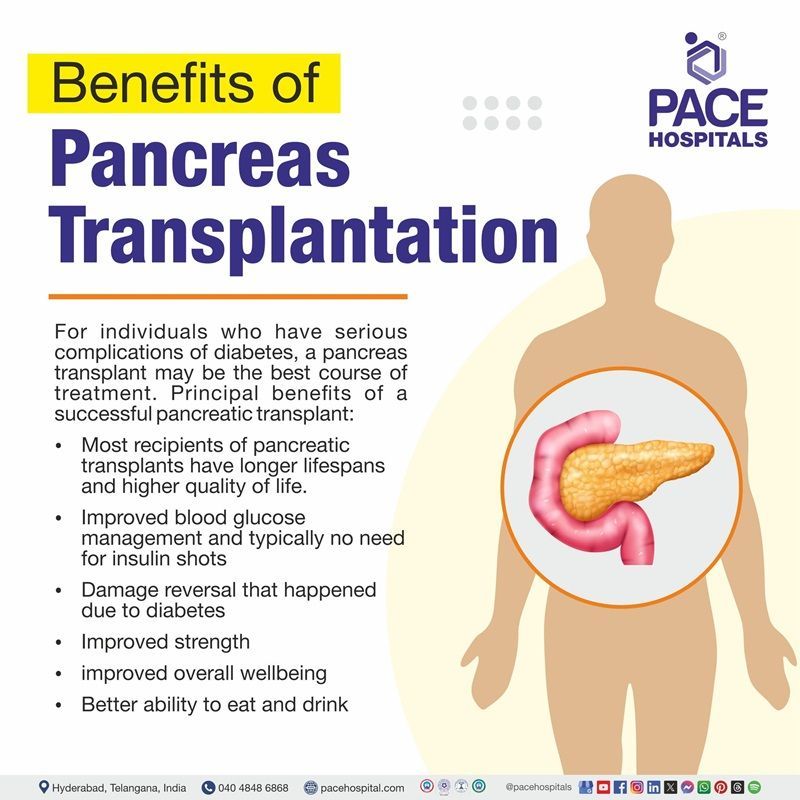
अग्न्याशय प्रत्यारोपण के लाभ
जिन व्यक्तियों को मधुमेह की गंभीर जटिलताएँ हैं, उनके लिए अग्न्याशय प्रत्यारोपण उपचार का सबसे अच्छा तरीका हो सकता है। सफल अग्नाशय प्रत्यारोपण के मुख्य लाभ:
- अग्नाशय प्रत्यारोपण के अधिकांश प्राप्तकर्ताओं का जीवनकाल लंबा होता है तथा जीवन की गुणवत्ता भी उच्च होती है।
- रक्त शर्करा प्रबंधन में सुधार और आमतौर पर इंसुलिन इंजेक्शन की कोई आवश्यकता नहीं
- मधुमेह के कारण हुई क्षति की भरपाई
- बेहतर ताकत
- समग्र स्वास्थ्य में सुधार
- खाने-पीने की बेहतर क्षमता
अग्न्याशय प्रत्यारोपण के नुकसान
अग्न्याशय अंग प्रत्यारोपण सर्जरी से जुड़े जोखिम हो सकते हैं, विशेष रूप से रक्त की हानि। जब तक प्रत्यारोपण काम कर रहा है, तब तक रोगी को अपनी प्रतिरक्षा प्रणाली को दबाने के लिए इम्यूनोसप्रेसेंट लेना चाहिए। यह संभव है कि प्रत्यारोपित अग्न्याशय इतनी अच्छी तरह से काम न करे कि आप इंसुलिन शॉट लेना बंद कर सकें। शायद ही कभी, मृत्यु की संभावना होती है।
अग्नाशयी ग्राफ्ट में इमेजिंग तकनीकों की भूमिका
- अग्नाशयी ग्राफ्ट में घनास्त्रता का आकलन और मूल्यांकन करते समय, इमेजिंग महत्वपूर्ण होती है। इस्तेमाल की जाने वाली कुछ इमेजिंग तकनीकें इस प्रकार हैं:
- डॉप्लर अल्ट्रासाउंड
- कंट्रास्ट-वर्धित अल्ट्रासाउंड
- कंप्यूटर टोमोग्राफी (सीटी) एंजियोग्राफी
- चुंबकीय अनुनाद इमेजिंग (एमआरआई)
- चुंबकीय अनुनाद एंजियोग्राफी अक्सर उपयोग की जाने वाली इमेजिंग विधियों में से एक है।
- थ्रोम्बोसिस आंशिक या पूर्ण हो सकता है, और यह नसों या धमनियों को नुकसान पहुंचा सकता है। जबकि आंशिक थ्रोम्बोसिस को एंटीकोएगुलंट्स के साथ प्रबंधित किया जा सकता है, पूर्ण थ्रोम्बोसिस से ग्राफ्ट की हानि होती है जब तक कि थ्रोम्बेक्टोमी जल्द से जल्द नहीं की जाती है।
अग्नाशय प्रत्यारोपण के परिणाम बढ़ाने के लिए सिफारिशें
- टाइप 1 मधुमेह का इलाज अग्न्याशय प्रत्यारोपण से संभव है, जो रोगियों को द्वितीयक मधुमेह समस्याओं के विकास से भी बचाता है और उन्हें ग्लाइसेमिक नियंत्रण बनाए रखने में मदद करता है। हालाँकि इस प्रत्यारोपण के साथ रुग्णता और मृत्यु का पर्याप्त जोखिम है, पिछले दस वर्षों में, प्रतिरक्षा दमनकारी आहार और शल्य चिकित्सा प्रक्रियाओं में सुधार के कारण प्रत्यारोपण जीवित रहने की दर में वृद्धि हुई है।
- यद्यपि अग्नाशय प्रत्यारोपण में शल्यचिकित्सक महत्वपूर्ण भूमिका निभाते हैं, लेकिन देखभाल चाहने वाले रोगियों को एंडोक्राइनोलॉजिस्ट से बहुविषयक तरीकों की आवश्यकता होती है। नेफ्रोलॉजिस्ट, विशेषज्ञ नर्सें, और अन्य सहायक पेशेवर।
- पिछले दस सालों में जीवित रहने की दर में वृद्धि के बावजूद, अग्न्याशय प्रत्यारोपण की दर में कमी आई है। यदि अंगदान अभियान को मजबूत किया जाए और दाताओं के समूह को जीवित, मृत और बाल चिकित्सा दाताओं सहित कम-से-कम आदर्श दाताओं को शामिल करने के लिए व्यापक बनाया जाए, तो यह संख्या बढ़ सकती है।
- जिन चिकित्सकों ने अग्नाशय प्रत्यारोपण के लाभों और खतरों के बारे में आगे का प्रशिक्षण और शिक्षा प्राप्त की है, वे इस प्रक्रिया के लिए रोगियों को परामर्श देने, जानकारी देने और सिफारिश करने के साथ-साथ चिकित्सा प्राप्त करने के दौरान रोगियों के सामने आने वाली किसी भी समस्या का समाधान करने के लिए अधिक योग्य हैं।
अग्नाशय प्रत्यारोपण के बाद जीवन
- अग्न्याशय प्रत्यारोपण की सफलता दर: प्रत्यारोपण के एक साल बाद, 96% से ज़्यादा मरीज़ जीवित रहते हैं, और पाँच साल बाद, 83% से ज़्यादा मरीज़ जीवित रहते हैं। सबसे लंबे समय तक जीवित रहने वाले प्रत्यारोपण एक साथ अग्न्याशय और किडनी प्रत्यारोपण के लिए 26 साल, किडनी प्रत्यारोपण के बाद अग्न्याशय प्रत्यारोपण के लिए 24 साल और अकेले अग्न्याशय प्रत्यारोपण के लिए 23 साल थे।
- अग्न्याशय प्रत्यारोपण ही एकमात्र ऐसा उपचार है जो हाइपोग्लाइसीमिया का खतरा पैदा किए बिना ग्लूकोज के स्तर को स्थायी रूप से नियंत्रित कर सकता है। अग्न्याशय प्रत्यारोपण के एक दशक बाद, मधुमेह के ग्लोमेरुलर घावों में काफी सुधार होता है।
- मधुमेह और अंतिम चरण के गुर्दे की बीमारी के रोगियों में असामान्य रूप से उच्च रुग्णता और मृत्यु दर होती है; फिर भी, अग्न्याशय प्रत्यारोपण ने इन रोगियों की जीवन प्रत्याशा और जीवन की गुणवत्ता में उल्लेखनीय वृद्धि की है। इसके अतिरिक्त, यह विशिष्ट त्वचा घावों, न्यूरोपैथी, रेटिनोपैथी और जीवन की गुणवत्ता को ठीक करने में मदद करता है।
अग्न्याशय प्रत्यारोपण पर अक्सर पूछे जाने वाले प्रश्न (एफएक्यू)
क्या अग्न्याशय का प्रत्यारोपण किया जा सकता है?
हां, शरीर में सामान्य रक्त शर्करा के स्तर को बनाए रखने के लिए मधुमेह मेलिटस - टाइप I के रोगियों में अग्न्याशय प्रत्यारोपण किया जाता है। इस प्रक्रिया में, पाचन प्रक्रिया से संबंधित कार्यों को करने के लिए दाता के अग्न्याशय को रोगी में प्रत्यारोपित किया जाता है।
प्रत्यारोपित अग्न्याशय कितने समय तक चलता है?
एक वर्ष के बाद, 85-90% अग्न्याशय अभी भी कार्यात्मक रहते हैं, जिसका अर्थ है कि प्राप्तकर्ता को इंसुलिन थेरेपी की आवश्यकता नहीं है। प्रत्यारोपण के पांच वर्ष बाद भी 80 से 85 प्रतिशत अग्न्याशय सक्रिय रहते हैं।
क्या अग्न्याशय प्रत्यारोपण से मधुमेह ठीक हो जाता है?
यदि अग्नाशय प्रत्यारोपण प्रभावी है तो इंसुलिन इंजेक्शन की आवश्यकता नहीं है। फिर भी, अग्नाशय प्रत्यारोपण से मधुमेह को ठीक नहीं किया जा सकता है। यह रक्त वाहिकाओं, नसों और आँखों पर मधुमेह के प्रतिकूल प्रभावों को कम करने के लिए अपेक्षित है। नसों और आँखों में मधुमेह से संबंधित असामान्यताएँ कभी-कभी ठीक हो सकती हैं।
अग्न्याशय प्रत्यारोपण कराने की अधिकतम आयु क्या है?
यह हर मामले पर निर्भर करता है। आपका चिकित्सक यह निर्धारित करने के लिए कई कारकों पर विचार कर सकता है कि आपका अग्न्याशय प्रत्यारोपित किया जा सकता है या नहीं।
अग्न्याशय प्रत्यारोपण सर्जरी के बाद मुझे कितने समय तक अस्पताल में रहना होगा?
प्रत्यारोपण के समय आपकी स्थिति और प्रक्रिया के बाद होने वाली कोई भी जटिलता यह निर्धारित करेगी कि अग्नाशय प्रत्यारोपण के बाद आप कितने समय तक अस्पताल में रहेंगे। यदि आपको ऑपरेशन के बाद कोई समस्या नहीं है और प्रक्रिया के समय आपकी शारीरिक स्थिति अच्छी है, तो आपको एक या दो सप्ताह में छुट्टी मिल सकती है।
अग्न्याशय प्रत्यारोपण जोखिमपूर्ण क्यों है?
अग्नाशय प्रत्यारोपण प्रक्रिया के दौरान और उसके बाद के शुरुआती हफ़्तों या महीनों में, मृत्यु की संभावना बनी रहती है। यह आमतौर पर सर्जरी के कारण आपके दिल और फेफड़ों पर पड़ने वाले बोझ या संक्रमण, दिल के दौरे या स्ट्रोक जैसे संभावित घातक दुष्प्रभावों के कारण होता है।
यदि आपका शरीर अग्नाशय प्रत्यारोपण को अस्वीकार कर दे तो क्या होगा?
अग्न्याशय की तीव्र अस्वीकृति तब होती है जब प्रत्यारोपित अग्न्याशय पर आपके शरीर की प्रतिरक्षा प्रणाली द्वारा हमला किया जाता है, जो इसे एक विदेशी वस्तु के रूप में देखती है। डॉक्टर दवा का उपयोग करके इसका इलाज करते हैं जो आपकी प्रतिरक्षा प्रणाली की प्रतिक्रिया को कम करती है। जीर्ण अस्वीकृति एक दीर्घकालिक समस्या बन सकती है। जटिल परिस्थितियों में अस्वीकृति का उपचार चुनौतीपूर्ण हो सकता है।